Bài viết có sự tham vấn chuyên môn của Tiến sĩ Trịnh Như Thùy – Giám đốc Ngân hàng mô Bệnh viện Quốc tế DNA
Liệu pháp tế bào gốc đang được nghiên cứu như một hướng điều trị tiềm năng cho bệnh nhân đái tháo đường típ 1. Các tế bào gốc có thể được sử dụng để tái tạo hoặc thay thế các tế bào β, cung cấp nguồn insulin tự nhiên, giảm nhu cầu tiêm insulin ngoại sinh và các biến chứng liên quan.

Giới thiệu về bệnh đái tháo đường
Insulin là một loại hormone cơ bản được tiết ra bởi các tế bào β nằm trong các đảo Langerhans của tuyến tụy nội tiết, điều chỉnh chặt chẽ quá trình chuyển hóa năng lượng trong cơ thể. Trên thực tế, insulin là chìa khóa để glucose đi vào các mô đích như cơ và mỡ, ngoài ra còn ức chế sản xuất glucose từ gan [1, 2].
Tác dụng của insulin là làm giảm lượng axit béo tự do và glucose lưu thông, góp phần rất lớn vào việc duy trì cân bằng glucose trong điều kiện sinh lý [3].
Bệnh đái tháo đường (ĐTĐ) là một bệnh rối loạn chuyển hóa mãn tính do rối loạn sản xuất insulin hoặc khả năng sử dụng loại hormone này. Trên toàn cầu, hơn 400 triệu người mắc bệnh ĐTĐ vào năm 2014 so với 108 triệu người vào năm 1980. Nếu xu hướng này tiếp tục, con số này dự kiến sẽ tăng lên hơn 600 triệu người vào năm 2045 [4]. Có hai loại chính là đái tháo đường típ 1 (type 1 diabetes mellitus, T1DM) và đái tháo đường típ 2 (type 2 diabetes mellitus, T2DM).
- Đái tháo đường típ 1: xảy ra khi hệ miễn dịch tự tấn công các tế bào β của tuyến tụy, gây thiếu insulin nghiêm trọng. Bệnh này chiếm khoảng 10% tổng số ca ĐTĐ và thường bắt đầu từ thời trẻ.
- Đái tháo đường típ 2: thường gặp ở người lớn tuổi hoặc người thừa cân. Ở T2DM, cơ thể không sử dụng hiệu quả insulin, dẫn đến tăng đường huyết mãn tính.
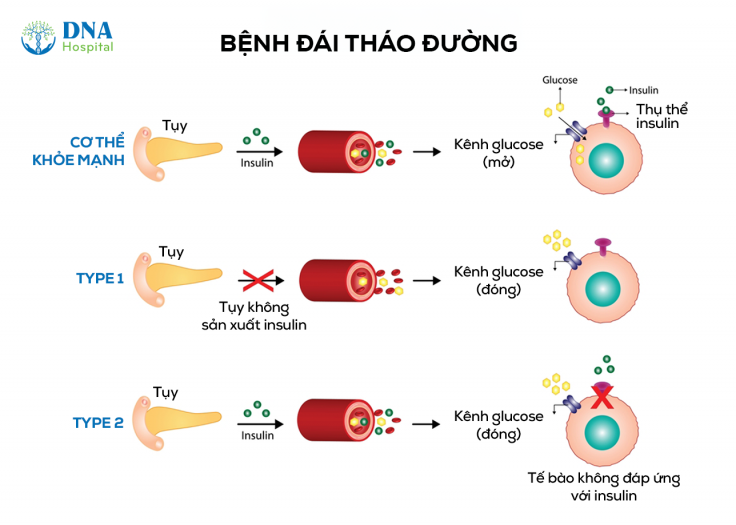
Do không sản xuất được insulin, bệnh nhân T1DM cần tiêm insulin suốt đời. Thật không may, mặc dù insulin ngoại sinh là một loại thuốc cứu sống, nhưng nó không phải là phương pháp chữa khỏi bệnh mà chỉ là phương pháp điều trị bệnh tiểu đường típ1, theo tuyên bố của Fredrick Banting (người phát hiện ra insulin vào năm 1921) trong bài phát biểu nhận giải Nobel năm 1925. Một phương pháp chữa khỏi bệnh T1DM hiệu quả phải bao gồm việc thay thế các tế bào β bị tổn thương hoặc đã chết bằng các tế bào sống và hoạt động tốt (sau khi loại bỏ quá trình tự miễn dịch tấn công tế bào β) hoặc tái tạo tại chỗ các tế bào β từ các tế bào tiền thân tuyến tụy [5]. Nói cách khác, chúng ta cần nghĩ đến khả năng thay thế việc cung cấp insulin ngoại sinh bằng liệu pháp tế bào và phân tử đặc hiệu cho từng cơ quan.
Liệu pháp tế bào cho đái tháo đường típ 1: Giai đoạn trước
Ban đầu, liệu pháp tế bào cho T1DM sử dụng ghép tụy từ người hiến đã qua đời, có hiệu quả nhưng tiềm ẩn rủi ro do biến chứng phẫu thuật và cần dùng thuốc ức chế miễn dịch [6]. Phương pháp cấy ghép tiểu đảo tụy sau này đã tạo ra một lựa chọn ít xâm lấn hơn, tiêm các tế bào tiểu đảo vào gan để sản xuất insulin, như trong thành công của Edmonton Protocol năm 2000 [7]. Tuy nhiên, nguồn hiến tặng hạn chế và phản ứng miễn dịch, chẳng hạn như kích hoạt chuỗi phản ứng đông máu (phản ứng viêm qua trung gian máu tức thời) trong quá trình truyền tiểu đảo, đã ngăn cản việc triển khai rộng rãi. Những đổi mới như vi nang alginate cũng đã được thử nghiệm, mặc dù cuối cùng chúng không thể kiểm soát hoàn toàn và lâu dài bệnh T1DM [8].
Liệu pháp tế bào cho Đái tháo đường típ1: Từ hiện tại cho đến tương lai
Liệu pháp tế bào gốc đang được nghiên cứu như một hướng điều trị tiềm năng cho bệnh nhân T1DM. Các tế bào gốc có thể được sử dụng để tái tạo hoặc thay thế các tế bào β, cung cấp nguồn insulin tự nhiên, giảm nhu cầu tiêm insulin ngoại sinh và các biến chứng liên quan.
Các loại Tế bào gốc (SC) có khả năng kiểm soát Đái tháo đường típ 1
Mỗi tế bào gốc tạo ra một tế bào giống hệt chúng và một tế bào thực hiện một chuỗi các bước biệt hóa thành các tế bào sinh dưỡng hoặc tế bào mầm hữu hạn. Vì tế bào gốc tạo ra các lá phôi nơi mà tất cả 200 loại tế bào của con người bắt nguồn, nên liệu pháp tế bào gốc đã nhận được sự chú ý ngày càng tăng như một lựa chọn điều trị cho một số bệnh. Để kiểm soát tiểu đường típ 1, các tế bào gốc có thể được biệt hóa thành tế bào sản xuất insulin, nhờ đó cung cấp nguồn tế bào gần như vô hạn để phục vụ điều trị bệnh. Các loại tế bào gốc chính có thể phù hợp để điều trị T1DM là:
- Tế bào gốc phôi (Embryonic stem cells, ESCs): những tế bào này tạo thành khối bên trong của phôi nang, chúng là các tế bào vạn năng và có thể biệt hóa để tạo ra tất cả các loại tế, bao gồm cả tế bào β nội tiết tuyến tụy. Tuy nhiên, việc sử dụng ESCs vấp phải vấn đề đạo đức. Ở nhiều quốc gia, việc sử dụng phôi người bị ngăn cấm [9].
- Tế bào gốc đa năng cảm ứng (Induced pluripotent stem cells, iPSCs): phương pháp này bắt đầu từ khám phá của Yamanaka. Ông đã chứng minh rằng có thể đưa các tế bào soma đã biệt hóa (như nguyên bào sợi, tế bào máu, v.v.) trở về trạng thái vạn năng chưa biệt hóa bằng cách chuyển các gen gốc cơ bản (Sox2, c-Myc, OCT4, Klf4) vào chúng. Sau đó, những tế bào này có thể được biệt hóa thành các tế bào soma cụ thể. Tuy nhiên, phương pháp này phức tạp và chi phí cao do đòi hỏi kỹ thuật tinh vi để trưởng thành [10].
- Tế bào gốc trung mô (Mesenchymal stem cells, MSCs): các tế bào có nguồn gốc từ trung mô này là tế bào trưởng thành; do đó, chúng có thể sử dụng ở những quốc gia mà luật pháp cấm sử dụng ESC, có nguồn gốc từ trung mô, được lấy từ nhiều nguồn mô như tủy xương, mô mỡ, mô cuống rốn (WJ) sau sinh, nhau thai, v.v. Tế bào gốc đa tiềm năng, đặc biệt tế bào gốc từ mô cuống rốn và mô mỡ, được xem là lựa chọn khả thi, nhờ đặc tính điều hòa miễn dịch và khả năng kháng apoptosis.
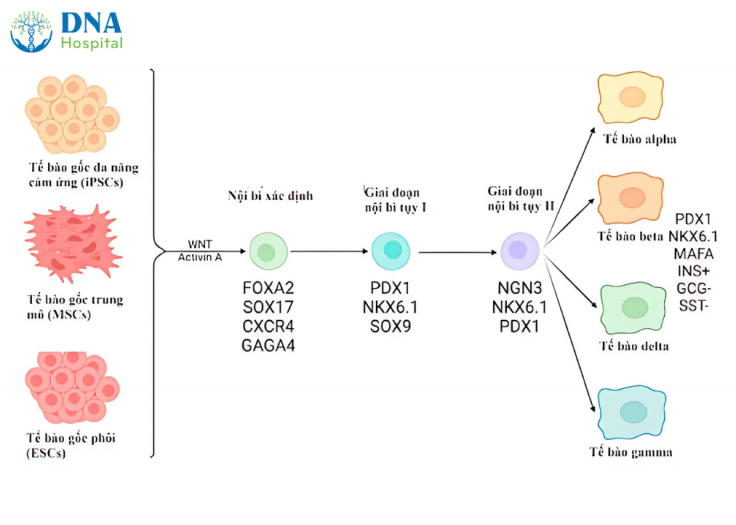
Tạo ra các tế bào β từ Tế bào gốc người (hSC)
- ESCs và iPSCs đã được sử dụng để tạo ra các tế bào β tương tự (β-like), nhưng gặp vấn đề về hiệu suất và nguy cơ hình thành teratoma (khối u).
- MSCs: Tế bào gốc trưởng thành đa năng, không gây tranh cãi về mặt đạo đức, MSC có nguồn gốc từ các nguồn như dây rốn, mô mỡ và tủy xương,… MSC có nguồn gốc từ Wharton Jelly cho thấy các đặc tính điều hòa miễn dịch, hỗ trợ khả năng dung nạp miễn dịch và tác dụng chống apoptosis có thể chống lại sự phá hủy tế bào β của T1DM. MSC giải phóng các exosome hỗ trợ liệu pháp tế bào và không có kháng nguyên MHC Lớp II, củng cố đặc quyền miễn dịch. Dù sự biệt hóa của chúng thành các tế bào giống tế bào β không nhất quán, nhưng MSC có thể thúc đẩy tái tạo tế bào β, điều hòa phản ứng miễn dịch và ngăn ngừa tổn thương tế bào β do tự miễn.
Một số thử nghiệm đã được thực hiện trên bệnh nhân T1DM, trong đó bệnh nhân nhận truyền MSC qua đường tĩnh mạch, tiêm trực tiếp vào gan hoặc tiêm toàn thân, và sử dụng các nguồn MSC khác nhau. Các tiêu chí chính để đánh giá hiệu quả của liệu pháp MSC bao gồm mức HbA1c, đường huyết, phản ứng C-peptide với kích thích và sự giảm liều insulin ngoại sinh hàng ngày.
Các tiến bộ và thử nghiệm lâm sàng về liệu pháp tế bào gốc cho đái tháo đường típ 1
Theo một nghiên cứu thử nghiệm lâm sàng ngẫu nhiên có đối chứng giả dược giai đoạn I/II được tiến hành vào tháng 6 năm 2022, việc sử dụng MSC trong cấy ghép đã được phát hiện là dẫn đến cải thiện nồng độ HbA1c, sự thay đổi trong cân bằng cytokine trong máu từ tiền viêm sang chống viêm, tăng số lượng tế bào T điều hòa trong máu ngoại vi và cải thiện chất lượng cuộc sống nói chung. Bệnh nhân đã trải qua những cải thiện nhanh chóng và mạnh mẽ sau khi truyền tế bào gốc [11].
Một liệu pháp tế bào gốc mới được công bố trên tạp chí Nature Biotechnology, phát triển bởi Đại học British Columbia (UBC) và Vancouver Coastal Health (VCH), đã cho thấy tiềm năng kiểm soát đường huyết ở bệnh nhân đái tháo đường típ 1 và giảm nhu cầu tiêm insulin hằng ngày. Liệu pháp này, mang tên VC-02, sử dụng một thiết bị cấy ghép nhỏ chứa các tế bào đảo tụy từ tế bào gốc đa năng, hoạt động như “nhà máy sản xuất insulin” bên trong cơ thể.
Trong thử nghiệm lâm sàng kéo dài một năm, một số bệnh nhân đã duy trì mức insulin nội sinh ổn định và giảm thời gian cần tiêm insulin. Cụ thể, một bệnh nhân đã tăng thời gian duy trì đường huyết tối ưu từ 55% lên 85% và giảm 44% lượng insulin dùng hàng ngày.
Ngoài ra, thử nghiệm này còn mở ra hướng cải tiến sử dụng các tế bào đã chỉnh sửa gen (bằng công nghệ CRISPR) để chống lại hệ miễn dịch mà không cần thuốc ức chế miễn dịch. Nhóm nghiên cứu kỳ vọng rằng liệu pháp sẽ tiến tới một “phương pháp chữa trị chức năng” cho bệnh T1D, loại bỏ sự phụ thuộc vào insulin hằng ngày và thuốc ức chế miễn dịch.
Những bước tiến này được xem là mở ra triển vọng lớn trong việc ứng dụng liệu pháp tế bào gốc để điều trị T1DM.
Nghiên cứu tế bào gốc trong điều trị bệnh tiểu đường đang cho thấy triển vọng, đặc biệt là trong việc cải thiện kiểm soát glucose và giảm sự phụ thuộc vào insulin. Những điểm chính bao gồm:
- Liều lượng và thời gian: Thành công phụ thuộc vào liều lượng và thời điểm điều trị. Can thiệp sớm với liều tế bào gốc cao có thể mang lại kết quả tốt hơn so với liều thấp hơn hoặc điều trị chậm trễ.
- Loại tế bào gốc: Tế bào gốc trung mô (MSC) đang được quan tâm như một liệu pháp điều trị bệnh tiểu đường an toàn và thực tiễn do khả năng điều hòa miễn dịch và nguy cơ gây ung thư thấp.
Khi y học tái tạo tiến triển, các nhà nghiên cứu và nhân viên y tế cần phải tinh chỉnh liều lượng và thời điểm sử dụng tế bào gốc và nghiên cứu các loại tế bào mới như MSC. Nghiên cứu này nhằm mục đích chuyển đổi việc quản lý bệnh tiểu đường bằng cách thay thế các tế bào sản xuất insulin đã mất, cung cấp một phương pháp tiếp cận thực tế để quản lý bệnh mãn tính và có khả năng nâng cao chất lượng cuộc sống cho những người mắc bệnh tiểu đường.
- Liu, Y., et al., Nuclear factor-Y in mouse pancreatic β-cells plays a crucial role in glucose homeostasis by regulating β-cell mass and insulin secretion. Diabetes, 2021. 70(8): p. 1703-1716.
- Rorsman, P. and F.M. Ashcroft, Pancreatic β-cell electrical activity and insulin secretion: of mice and men. Physiological reviews, 2018. 98(1): p. 117-214.
- Zhang, Y., et al., Regulation of hepatic gluconeogenesis by nuclear factor Y transcription factor in mice. Journal of Biological Chemistry, 2018. 293(20): p. 7894-7904.
- Ghoneim, M.A., et al., Current status of stem cell therapy for type 1 diabetes: a critique and a prospective consideration. Stem Cell Research & Therapy, 2024. 15(1): p. 23.
- Basile, G., et al., Emerging diabetes therapies: Bringing back the β-cells. Molecular metabolism, 2022. 60: p. 101477.
- Gruessner, A.C. and R.W. Gruessner. The 2022 international pancreas transplant registry report—a review. in Transplantation Proceedings. 2022. Elsevier.
- Shapiro, A.J., et al., Islet transplantation in seven patients with type 1 diabetes mellitus using a glucocorticoid-free immunosuppressive regimen. New England Journal of Medicine, 2000. 343(4): p. 230-238.
- Calafiore, R., et al., Microencapsulated pancreatic islet allografts into nonimmunosuppressed patients with type 1 diabetes: first two cases. Diabetes care, 2006. 29(1): p. 137-138.
- Takahashi, K. and S. Yamanaka, Induction of pluripotent stem cells from mouse embryonic and adult fibroblast cultures by defined factors. cell, 2006. 126(4): p. 663-676.
- Millman, J.R. and F.W. Pagliuca, Autologous pluripotent stem cell–derived β-like cells for diabetes cellular therapy. Diabetes, 2017. 66(5): p. 1111-1120.
- Izadi, M., et al., Mesenchymal stem cell transplantation in newly diagnosed type-1 diabetes patients: A phase I/II randomized placebo-controlled clinical trial. Stem Cell Research & Therapy, 2022. 13(1): p. 264.
- Calafiore, R., et al., Human Stem Cell Therapy for the Cure of Type 1 Diabetes Mellitus (T1D): A Hurdle Course between Lights and Shadows. Endocrines, 2024. 5(4): p. 465-477.
Shusen Wang et al, Transplantation of chemically induced pluripotent stem-cell-derived islets under abdominal anterior rectus sheath in a type 1 diabetes patient, Cell (2024). DOI: 10.1016/j.cell.2024.09.004